Lupus Eritematoso Sistémico (Lupus)
¿Qué es el lupus?
El lupus eritematoso sistémico, también conocido como LES o simplemente lupus, es una enfermedad que se caracteriza por episodios periódicos de inflamación y daño en articulaciones, tendones, otros tejidos conectivos y algunos órganos, incluyendo el corazón, los pulmones, los vasos sanguíneos, el cerebro, los riñones y la piel. Los órganos más afectados son el corazón, los pulmones, los riñones y el cerebro. El lupus afecta a todas las personas de manera diferente y los efectos de la enfermedad oscilan desde leves a severos. El lupus potencialmente puede ser mortal.
La mayoría de las personas que padecen lupus son mujeres jóvenes (desde el final de la adolescencia hasta los 45 años). Puede deberse a que el estrógeno (una hormona femenina) parece estar asociado con el lupus. El lupus afecta más a los afroamericanos, asiático-americanos, latinos y estadounidenses nativos que a las personas de raza blanca. En los niños, el lupus aparece con mayor frecuencia a partir de los 15 años de edad y mayores. Según la Fundación para la Artritis (Arthritis Foundation), cerca de 25.000 niños y adolescentes tienen lupus o un trastorno relacionado.
La enfermedad tiene períodos de exacerbación y períodos de remisión (ausencia parcial o completa de síntomas). Los niños con lupus tienen un mayor compromiso renal. La gravedad del compromiso renal puede alterar el índice de supervivencia de los pacientes con lupus. En algunos casos, el daño de los riñones es tan grave que lleva a la insuficiencia renal.
¿Qué causa el lupus?
El lupus es una enfermedad autoinmune, es decir que el sistema inmunológico del cuerpo ataca a sus propias células y tejidos sanos.
Se considera que el lupus es un trastorno multifactorial. La expresión "herencia multifactorial" significa que el problema de salud puede ser provocado por "muchos factores". Los factores son tanto genéticos como ambientales, donde una combinación de los genes de ambos padres, sumada a factores ambientales desconocidos, produce el rasgo o el trastorno. En lo referido a los rasgos multifactoriales, a menudo uno de los sexos (el masculino o el femenino) se ve afectado con mayor frecuencia que el otro. Los rasgos multifactoriales reaparecen dentro de una familia porque en parte están determinados por los genes.
Un grupo de genes localizados en el cromosoma 6 codifica a los antígenos HLA (antígenos leucocitarios humanos) que juegan un papel importante en la susceptibilidad y la resistencia a la enfermedad. Los antígenos HLA específicos participan en el desarrollo de muchos trastornos frecuentes, muchos de ellos autoinmunológicos que se heredan como rasgos multifactoriales. Cuando una persona tiene un tipo específico de antígeno HLA que se asocia con la enfermedad, pueden tener una susceptibilidad genética y propensión a desarrollar la enfermedad. Los antígenos HLA que se asocian con el lupus se llaman DR2 y DR3. Es importante comprender que una persona que no tenga estos antígenos también puede desarrollar lupus, por lo tanto las determinaciones de antígenos HLA no son diagnósticas ni precisas para la predicción de esta enfermedad.
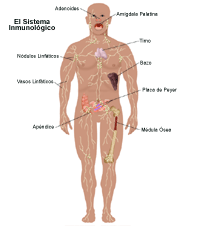
¿Qué es el sistema inmunológico?
La función del sistema inmunológico es mantener los microorganismos infecciosos como determinadas bacterias, virus y hongos, fuera del cuerpo, y destruir cualquier microorganismo infeccioso que logre invadirlo. Este sistema está formado por una red compleja y vital de células y órganos que protegen al cuerpo de las infecciones.
Cuando el sistema inmunológico no funciona correctamente, pueden originarse muchas enfermedades. Las alergias y la hipersensibilidad a determinadas sustancias se consideran trastornos del sistema inmunológico. Además, el sistema inmunológico desempeña un papel importante en el proceso de rechazo de tejidos u órganos trasplantados. Otros ejemplos de los trastornos inmunológicos se incluyen los siguientes:
-
Enfermedades autoimmunes, como la diabetes juvenil, la artritis reumatoide y la anemia.
-
Enfermedades de immunodeficiencia, como el síndrome de inmunodeficiencia adquirida (SIDA) y la inmunodeficiencia combinada severa (su sigla en inglés es SCID).
 |
| Click Image to Enlarge |
¿Cuáles son los síntomas del lupus?
Los síntomas del lupus generalmente son crónicos y suelen haber recaídas. Los siguientes son los síntomas más comunes del lupus. Sin embargo, cada persona puede experimentarlos de una forma diferente. Los síntomas pueden incluir:
-
Erupción malar- erupción con forma de mariposa que generalmente aparece en el puente de la nariz y en las mejillas.
-
Erupción discoide- erupción sobreelevada que aparece en la cabeza, los brazos, el tórax o la espalda.
-
Fiebre.
-
Inflamación de las articulaciones.
-
Articulaciones dolorosos
-
Sensibilidad a la luz solar.
-
Pérdida del cabello.
-
Llagas en la boca.
-
Líquido acumulado alrededor del corazón, los pulmones u otros órganos.
-
Problemas renales.
-
Disminución del número de glóbulos blancos o de plaquetas.
-
Fenómeno de Raynaud - trastorno en el que se producen espasmos en los vasos sanguíneos de los dedos de las manos y los pies desencadenados por factores como el frío, el estrés o una enfermedad.
-
Pérdida de peso.
-
Disfunción nerviosa o cerebral.
-
Anemia.
-
Disminución del apetito
-
Falta de energia
-
Glandulas inflamadas
Los síntomas del lupus pueden parecerse a los de otros trastornos o problemas médicos. Consulte siempre a su médico para obtener un diagnóstico.
¿Cómo se diagnostica el lupus?
Es difícil diagnosticar el lupus por la vaguedad de los síntomas que cada persona puede tener. No hay un solo prueba que puede diagnosticar el lupus. Para confirmar el diagnóstico el médico suele basarse en la historia clínica, en los síntomas que el paciente expresa, y en un examen médico que puede incluir lo siguiente:
-
Análisis de sangre (para detectar ciertos anticuerpos que aparecen en la mayoría de las personas que padecen lupus).
-
Análisis de sangre y de orina (para evaluar la función renal).
-
Examen del complemento (para medir el nivel del complemento, un grupo de proteínas de la sangre que contribuyen a la destrucción de las sustancias extrañas al cuerpo, los niveles bajos de complemento en la sangre suelen asociarse con el lupus).
-
Radiografías. Examen de diagnóstico que usa rayos de energía electromagnética invisible para obtener imágenes de tejidos internos, huesos y órganos en una placa.
-
Velocidad de sedimentación globular (o ESR). Medición de la rapidez con la que los glóbulos rojos caen hacia el fondo de un tubo de ensayo. Cuando hay hinchazón e inflamación, las proteínas de la sangre se aglutinan y pesan más de lo normal. Por eso caen y se depositan más rápido en el fondo del tubo de ensayo durante la medición. Generalmente, cuanto más rápido caen las células sanguíneas, más grave es la inflamación.
-
Proteína C reactiva (CRP, por su sigla en inglés). Proteína que aumenta cuando hay una inflamación en el organismo. Aunque la velocidad de sedimentación globular (ESR) y la CRP reflejen grados de inflamación similares, algunas veces una estará elevada cuando la otra no lo esté. Esta prueba puede repetirse para controlar su respuesta a los medicamentos.
Además, el Colegio Americano de Reumatología (American College of Rheumatology) creó un conjunto de criterios para ayudar a los médicos a realizar el diagnóstico de lupus. La persona debe tener cuatro de los 11 criterios específicos para que se le diagnostique el lupus. Es importante recordar que el hecho de tener algunos de los siguientes síntomas no significa que el diagnóstico corresponda al de lupus. Los criterios incluyen los siguientes:
-
Erupción malar - erupción con forma de mariposa que generalmente aparece en el puente de la nariz y en las mejillas.
-
Erupción discoide - erupción sobreelevada que aparece en la cabeza, los brazos, el tórax o la espalda.
-
Sensibilidad a la luz solar.
-
Llagas en la boca.
-
Inflamación de las articulaciones.
-
Compromiso del corazón o de los pulmones.
-
Problemas renales.
-
Convulsiones u otros problemas neurológicos.
-
Análisis de sangre positivos.
-
Cambios en los valores normales de los análisis de sangre.
Tratamiento para el lupus
No existe cura para el lupus. El tratamiento específico para el lupus será determinado por su médico basándose en lo siguiente:
-
Su edad, su estado general de salud y sus antecedentes médicos.
-
La gravedad de la enfermedad.
-
Su tolerancia a determinados medicamentos, procedimientos y terapias.
-
Sus expectativas para la evolución de la enfermedad.
-
Los órganos afectados.
-
Su opinión o preferencia.
Si los síntomas del lupus son leves, puede que el tratamiento no sea necesario, con tomar antiinflamatorios no esteroideos (AINE) para el dolor de las articulaciones quizás sea suficiente. Otros tratamientos pueden incluir:
-
Hidroxicloroquina, quinacrina, cloroquina o una combinación de estos medicamentos.
-
Corticosteroides para controlar la inflamación.
-
Medicamentos inmunodepresores (para eliminar la respuesta del sistema autoinmunológico del cuerpo).
-
Anticuerpos monoclonales, como el belimumab y rituximab, para algunos pacientes, dependiendo de la actividad de la enfermedad y los resultados de ciertas pruebas de sangre. Los pacientes responden deferente a estos tratamientos y son seleccionados cuidadosamente por sus médicos.
-
Uso abundante de pantalla solar, pasar menos tiempo en lugares abiertos entre las 10:00 a.m. y las 4:00 p.m. y vestir sombreros y mangas largas cuando esté al aire libre puesto que un tercio de las personas con lupus tienden a desarrollar una erupción al estar expuestas al sol.
-
Reposo, incluyendo al menos ocho a 10 horas de sueño durante la noche, siestas y descansos durante el día.
-
Reducción del estrés.
-
Dieta bien equilibrada.
-
Tratamiento inmediato de las infecciones.
Los niños con lupus no deben recibir vacunas con virus vivos, incluyendo las vacunas contra la varicela, la MMR (el sarampión, las paperas y la rubéola) y la vacuna antipoliomielítica oral. Consulte con el médico de su hijo acerca de todas las vacunas.